Ligne directrice
Diabète
Dernière révision: 02/2021 Dernier changement: 01/2025
Mise à jour 01/2025
- Nouvelle recommandation pour les inhibiteurs du SGLT-2 en cas de néphropathie diabétique sous certaines conditions (chap. 3.4., section „Examens de contrôle pour réduire les complications‟)
- Ajout de la cure d'avoine (chap. 3.2. Mesures non pharmacologiques)
- Nouveau: Sick Day Rules (chap. 3.3. Traitement médicamenteux)
- Nouveau: Paragraphe su la détermination de NT-proBNP (chap. 3.4., paragraphe 4)
- Complément à la limitatio avec Wegovy® (chap. 3.3.1., paragraphe 3).
Mise à jour 03/2024
- Nouvelles recommandations pour la thérapie combinée antidiabétique (escalation de la thérapie) (chap. 3.3)
- La section d’antidiabétiques orales a été entièrement modifiée et mise à jour (chap. 3.3.1)
- La section sur la thérapie d’insuline a été entièrement modifiée et mise à jour (chap.3.3.2)
1. Classification (1)
Diabète de type 1
- Destruction des cellules bêta à médiation immunoloqique, entraînant un déficit absolu en insuline
- LADA (Latent Autoimmune Diabetes of the Adults) correspond au diabète de type 1 latent.
Diabète de type 2
- 90 % de tous les diabétiques adultes
- Résistance à l’insuline avec carence relative en insuline: au cours de l’évolution, l‘épuisement des cellules basales entraîne un besoin d’insuline (5 %/an des diabétiques de type 2 ont besoin d’une insulinothérapie).
MODY (Maturity Onset Diabetes of the Young)*
Penser à cela
- Chez les jeunes patients (< 30 ans)
- En cas d’anamnèse familiale (AF) positive pour le diabète
- En l‘absence de surpoids
* MODY: troubles génétiques de la sécrétion d’insuline. Comme il s’agit de mutations génétiques, le MODY se remarque chez les jeunes patients de < 30 ans, avec une AF pour le diabète et qui n’entrent pas dans le groupe des diabètes du type 1 ou 2 (absence d’auto-anticorps, absence d’obésité). La distinction est pertinente, car certains de ces patients répondent très bien aux sulfonylurées.
Diabète gestationnel
- 30–60 % des femmes développeront un diabète de type 2 plus tard dans leur vie.
Autres types de diabète spécifiques
- Médicamenteux: glucocorticoïdes, neuroleptiques, interféron-alpha, etc.
- Endocrinopathies: maladie de Cushing, phéochromocytome, acromégalie.
2. Diagnostic
Anamnèse/examen physique
Anamnèse familiale
- Diabète, surpoids, hypertension, infarctus du myocarde, accident vasculaire cérébrale, maladie rénale.
Examen physique
- Taille, poids, système cardiovasculaire, tension artérielle, artères périphériques, examen des pieds.
Laboratoire
- Glucose plasmatique, HbA1c, créatinine, potassium, sodium, ASAT, ALAT, bilan urinaire pour microalbuminurie, TSH en cas de diabètes de type 1, éventuellement bilan lipidique.
Critères diagnostiques (1)
Diabète sucré
- HbA1c ≥ 6,5 % sert de valeur diagnostique
- En cas de glycémie plasmatique occasionnelle: ≥ 11,1 mmol/l et symptômes classiques (polyurie, polydipsie, perte de poids) et glycémie plasmatique à jeun: ≥ 7,0 mmol/l, l’HbA1c doit être mesurée (ou bien contrôle des résultats de la mesure tous les 3 mois).
Dépistage du diabète
- Chez les personnes asymptomatiques, il est recommandé un dépistage de routine au moyen d’une glycémie plasmatique à jeun ou bien la détermination de l’HbA1c (méthode standardisée et validée selon l’étude DCCT ou l’IFCC)
Le test OGTT n’est effectué que pendant la grossesse - Le diagnostic doit être confirmé par une deuxième mesure effectuée un autre jour. Si l’HbA1c est entre 5,7 et 6,5 %, il est recommandé d’utiliser l’une des deux autres méthodes lors de la deuxième mesure.
Cave: veiller à une mesure correcte du glucose plasmatique! L’HbA1c est possible pour le dépistage seulement si aucun des autres facteurs est présent: hémoglobinopathies, Ec-turnover élevé (comme anémie hémolytique, transfusions sanguines, hémolyse subclinique en cas de VIH), insuffisance hépatique ou rénale sévère, diabète gestationnel, diabète de type 1 ou associé à la mucoviscidose, prise de fortes doses de vitamines C et E, âge supérieur à 70 ans.
Catégories présentant un risque accru de développer un diabète (pré-diabète)
- IFG (impaired fasting glucose): glycémie plasmatique à jeun 5,6–6,9 mmol/l,
HbA1c: ≥ 5,7–6,4 %.
Remarques
Le „pré-diabète“ (IFG, HbA1c: 6,0–6,4 %) évolue souvent vers un diabète (4). Une adaptation du style de vie devrait être recommandé à ces patients (49); dans certains cas, de la metformine.
Maturity Onset Diabetes of the Young (MODY)
- Affecte typiquement des patients jeunes (< 30 ans) et minces, souvent avec une anamnèse familiale positive.
- En cas de diabète de type 1 soupçonné, déterminer d’abord les anticorps –> anti-GAD et anti-IA2 ainsi que le peptide C. En l’absence d’anticorps et de peptides C > 500 pmol/l et en l’absence de surpoids, on soupçonne un MODY; l’examen génétique (par ex. à Exeter, Royaume-Uni, ou à Genève) n’apporte guère de bénéfice supplémentaire, car il ne change rien en ce qui concerne le traitement; les coûts (au moins CHF 1’000.–) ne sont en général pas prise en charge par les caisses maladie.
Dépistage
Tous les trois ans chez toutes les personnes à partir de 40 ans (6, 8). En cas de risque élevé, plus tôt et à des intervalles plus courtes (tous les 1–3 ans). Un risque accru se dérive des critères suivants (–> voir aussi mediX LD Check-up)
- Anamnèse familiale positive
- Status après un diabète gestationnel ou poids de naissance d’un enfant > 4’100 g
- IFG/ou HbA1c 6,0–6,4 % en l‘anamnèse
- Nouveau: chez tous les adultes en surpoids ou obèses âgés entre 35 et 70 ans (tous les 3 ans) –> voir aussi US Preventive Services Task Force
- Hypertension artérielle
- Dyslipidémie
- Syndrome des ovaires polykystiques (SOPK) connu.
3. Thérapie
3.1. Objectifs thérapeutiques (3, 6, 7–10, 42)
- Définir avec le patient des objectifs thérapeutiques individualisés en ce qui concerne le mode de vie (voire changements), le métabolisme du glucose, le statut lipidique, le poids corporel et la tension artérielle en tenant compte de l’âge, de la présence d’autres maladies, de la situation sociale et de la qualité de vie (voir tableau 1)
- L’objectif HbA1c
- 6,5–7,0 % chez les jeunes patients (jusqu’à 60 ans)
- Chez les patients âgés (> 80 J.), multimorbides ou ayant une faible espérance de vie, une HbA1c de 8,0–9 % peut être appropriée. Les hypoglycémies doivent être évitées, en particulier chez les patients souffrant d’athérosclérose et chez les patients âgés
- Règle générale: les patients plus jeunes atteints de diabète de type 2 peuvent profiter d’un contrôle glycémique plus stricte (HbA1c < 7 %).
Tableau 1: Objectifs thérapeutiques pour le diabète de type 1 et 2
|
|
Diabète de type 1 |
Diabète de type 2 |
|
Tension artérielle |
< 140/90 mmHg* |
< 140/90 mmHg* |
|
HbA1c** |
Individuel 6,5–7 % à viser chez les jeunes patients |
Individuel 6,5–8,5 %
|
|
Glucose à jeun** |
< 7 mmol/l (plasma) |
< 7 mmol/l (plasma) |
|
Glucose postprandial** |
< 10 mmol/l |
Selon l‘HbA1c, mais en règle général < 10 mmol/l |
|
Cholestérol LDL |
Comme pour le diabète de |
Chez toutes les personnes > 40 ans jusqu’à 75 ans****
Chez les personnes < 40 ans: seulement s’il y a des FR cardiovasculaires |
|
Activité physique |
Comme pour le diabète de |
30–60 min par jour 150 min/semaine 2 x entraînement de force/de résistance |
* Chez les diabétiques < 65 ans, une tension artérielle de < 130/80 mmHg est recommandée si la thérapie est tolérée.
** Les valeurs se réfèrent à la mesure dans le plasma sanguin. Les mesures capillaires et plasmatiques ne diffèrent que très peu, de sorte que les mesures capillaires peuvent également être effectuées. Ce n’est qu’en cas de diabète gestationnel que la mesure plasmatique doit être utilisée, car une augmentation minime peut déjà entraîner le diagnostic de diabète gestationnel. La mesure de contrôle de la glycémie n’est pas absolument nécessaire – la détermination de l’HbA1c suffit comme contrôle de routine.
*** Une dose fixe de statines („fire and forget“) ne devrait être appliquée que si une stratégie treat-to-target n’est pas possible.
**** Lors du premier diagnostic de diabète chez les patients âgés de plus de 75 ans, on ne devrait pas commencer avec une statine comme prévention primaire. Il fait par ailleurs encore l’objet de discussions si la statine devrait être cessée à cet âge en tant que prévention primaire. Pour le traitement hypolipémiant, voir aussi mediX GL Hyperlipidémie.
Autocontrôle de la glycémie
- Il n’a pas été démontré de bénéfice d’une automesure quotidienne régulière de la glycémie chez les diabétiques de type 2 sans insulinothérapie (3, 20). Il n’est donc pas recommandé de mesurer quotidiennement la glycémie en cas de diabète de type 2 sans insuline, mais plutôt de se baser sur l’HbA1c. Toutefois, en accord avec le médecin, certaines mesures peuvent être utiles (par ex. un profil journalier en 4 points par semaine, c’est-à-dire avant le petit déjeuner, le dîner, le souper et avant de se coucher)
- L’automesure de la glycémie est toutefois nécessaire chez les diabétiques de type 2 dans certaines situations, c’est-à-dire en cas de métabolisme instable avec des hypoglycémies fréquentes, de modifications importantes de l’alimentation (par ex. en présence de diarrhée) ou avant de conduire une voiture (voir chap. 3.5.)
- Chez les diabétiques de type 1, il convient de mesurer la glycémie avant de manger, de faire du sport, de conduire une voiture et avant d’autres activités potentiellement dangereuses, ainsi qu’après avoir traité une hypoglycémie et avant de se coucher
- Pour les diabétiques de type 1, le CGMS (Continuous Glucose Monitoring Systems, par ex. freestyle libre ou Dexcom) est un grand allègement et devrait donc leur être proposé. Un freestyle libre peut également être envisagé pour les diabétiques de type 2 avec un schéma de bolus de base, car la mesure capillaire est pénible pour tous les diabétiques. Les conditions pour un freestyle libre sont: au moins 4 injections d’insuline par jour (c.-à-d. bolus de base); ceci doit être forcément prescrit par un diabétologue.
Coup d’oeil sur le diabète
L’objectif thérapeutique est défini avec le patient et inscrit dans le passeport du diabète
|
1. Très bon contrôle (HbA1c: 6,5–7,0 %) |
Grossesse, enfants, rétinopathie sévère, transplantations d’organes, neuropathie douloureuse |
|
2. Bon contrôle (HbA1c: 7,0–7,5 %) |
L’objectif pour la plupart des diabétiques |
|
3. Traitement symptomatique |
Patients très âgés, polymorbidité |
Remarque: la feuille de contrôle du diabète (version Equam) est publiée séparément.
3.2. Mesures non pharmacologiques
- Conseils en matière de diabète et de nutrition pour tous les patients
- Interventions sur le mode de vie: un changement d’alimentation à long terme, l‘activité physique régulière et une perte de poids modérée (env. 5–10 %) en cas de surpoids/obésité sont plus efficaces que les antidiabétiques oraux (6)
- Cure d'avoine/jours d'avoine (52, 53)
Permet une réduction significative de la glycémie moyenne, de l'insuline à administrer, du taux d'HbA1c et, dans le meilleur des cas, une réduction de la graisse du foie- Mécanisme d‘action
- Satiété durable ou absorption retardée des hydrates de carbone
- La teneur particulièrement élevée en bêta-glucane de l'avoine fait baisser le taux de cholestérol (à partir d'au moins 3 g de bêta-glucane par jour).
- Exemple d'une cure d'avoine
- Intégrer environ toutes les 6 semaines ± 2 jours de cure d'avoine, alternativement un jour d'avoine par semaine
- 3 portions par jour de 40 à 100 g d'avoine (si possible complète ou nue) trempée dans de l'eau ou du bouillon (peut être assaisonnée d'herbes fraîches, de poivre ou de cannelle)
- Des crudités comme le chou-rave, les carottes ou le concombre, à la rigueur en petites quantités. Pas de fruits!
- Veiller à un apport suffisant en liquide (pas de boissons caloriques! jusqu'à 3 tasses de café noir possible).
- Il peut être nécessaire d'adapter la médication antidiabétique déjà pendant ou après ces jours!
- Mécanisme d‘action
3.3. Thérapie médicamenteuse
Indications sur la stratégie thérapeutique
- Comme les changements de style de vie seuls ne sont souvent pas assez efficaces, on peut également commencer tout de suite le traitement médicamenteux pour baisser la glycémie. D’autre part, si le taux d’HbA1c est proche de l’objectif, il convient toutefois essayer d’atteindre le but avec des mesure non médicamenteuses
- La procédure recommandée met l’accent sur la metformine et les agonistes du SGLT-2 et du GLP-1 (voir aussi l’algorithme, le tableau 2 et le texte suivant)
- Les patients sous traitement antidiabétique médicamenteux doivent absolument être informés qu'ils doivent interrompre le traitement antidiabétique en cas de fièvre, de diarrhée, de vomissements ou de sentiment de maladie prononcé, afin d'éviter une acidocétose. Cela vaut en principe pour tous les antidiabétiques, mais en particulier pour les inhibiteurs du SGLT-2.
La SSED propose à cet effet un modèle de „Sick-Day-Rules-Card‟.
Algorithme: traitement hypoglycémiant du diabète de type 2
|
Définir individuellement l’objectif thérapeutique de la glycémie |
|
|
Traitement de base |
|
|
Pharmacothérapie hypoglycémiante |
|
Selon l’HbA1c et les facteurs spécifiques à la maladie et à la personne
⇒ Chez les patients dont l‘HBA1c est < 8,5 %, commencer par une monothérapie de metformine ou une combinaison de deux médicaments, selon la motivation pour le changement alimentaire/l’activité physique |
|
Monothérapie de metformine (premier choix) |
|
|
Bithérapie/Combinaison de deux médicaments |
|
|
Si l’objectif individuel d‘HbA1c n’est pas atteint |
|
Trithérapie/Combinaisons de trois médicaments |
|
Metformine + SGLT-2 + GLP-1 est la combinaison préférée, attention: approbation des coûts
Si ces conditions ne sont pas remplies
Remarque: les sulfonylurées ne sont plus officiellement recommandées par la SSED; utilisation possible dans des cas exceptionnels (par ex. incompatibilité avec d’autres antidiabétiques oraux) |
|
Si l’objectif individuel d‘HbA1c n’est pas atteint |
|
Insulinothérapie |
|
Tableau 2: Recommandations pour le traitement antidiabétique (SSED, 2023)
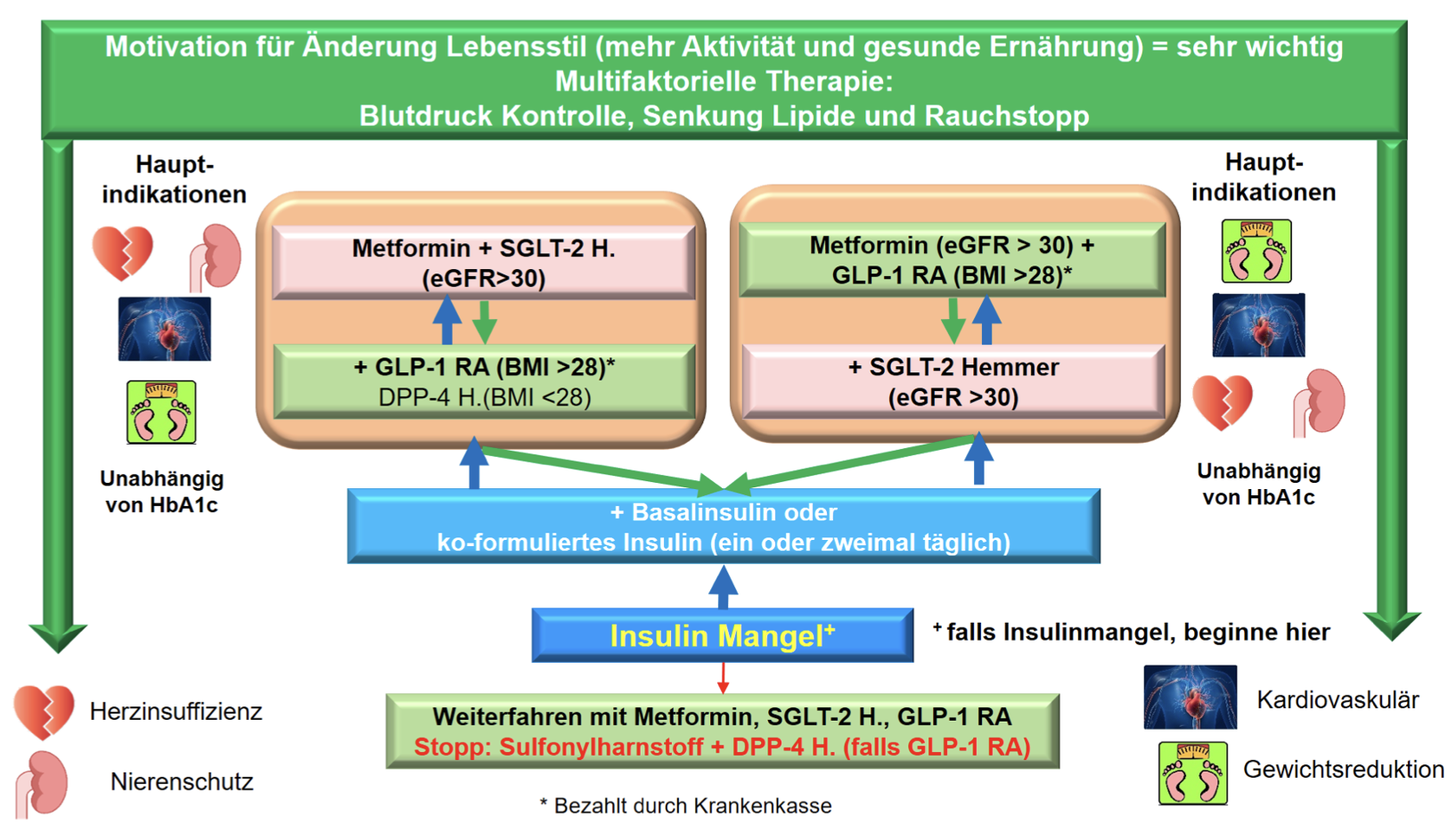
Thérapie initiale
Niveau 1: monothérapie
- Monotherapie par metformine
En cas d'intolérance ou de contre-indication à la metformine, les inhibiteurs du SGLT-2 ou les analogues du GLP-1 sont préférés. Les inhibiteurs de la DPP-4 sont utilisés en cas d'IMC < 28 kg/m2 et de contre-indication/d'intolérance aux inhibiteurs du SGLT-2 (mycoses/infections urinaires fréquentes). Les sulfonylurées ne sont plus recommandées par la SSED en raison de l'exacerbation du dysfonctionnement des cellules bêta, de la prise de poids et du risque d'hypoglycémie (elles continuent d'être prescrites dans les pays à plus faibles ressources [efficacité élevée, faible coût]) - Chez les patients présentant une HbA1c élevée (≥ 8,5–9,0 %), il est recommandé d'utiliser une bithérapie dès le début et une insulinothérapie en cas de signes de carence en insuline (perte de poids, mauvais état général) (voir tableau 2).
Niveau 2: bithérapie
Si les objectifs glycémiques ne sont pas atteints avec le niveau 1 (après 3–6 mois)
- En plus de la metformine, un deuxième antidiabétique. La préférence est donnée aux analogues du GLP-1 ou aux inhibiteurs du SGLT-2
- Un agoniste du GLP-1 sera préféré si la perte de poids est un but majeur et que l’IMC est
> 28 kg/m2 (utile chez les patients souffrrant d’un manque de sensation de satiété/quand les portions de repas sont grandes) - Un inhibiteur du SGLT-2 sera préféré en cas d’insuffisance cardiaque et rénale
- Inhibiteurs de la DPP-4, si IMC < 28 kg/m2 et en cas d’effets secondaires des inhibiteurs du SGLT-2
- Alternative insuline de base : plus l’HbA1c est élévée, plus le traitement doit être efficace. Si l’HabA1c est > 8,5 %, l’insuline est toujours une bonne indication.
Niveau 3: trithérapie
Si les objectifs glycémiques ne sont pas atteints avec le niveau 2 (après 3–6 mois)
- Introduction d'une trithérapie: la combinaison de metformine, d'inhibiteur du SGLT-2 et d'agoniste du GLP-1 est privilégiée. Pour des raisons de coûts, la caisse-maladie exige (encore) une approbation des coûts pour la combinaison d'un inhibiteur du SGLT-2 et d'un agoniste du GLP-1.
Justification de l'ajout d'un inhibiteur du SGLT-2: insuffisance rénale ou cardiaque chronique (par ex. preuve d'un DFG réduit, d'une microalbuminurie, d'une FE limitée).
Justification de l'ajout d'un agoniste du GLP-1: IMC > 28 kg/m2. - Si les conditions pour une combinaison de GLP-1 avec SGLT-2 ne sont pas remplies, alternativement à la metformine et au SGLT-2: une DPP-4 et à la metformine et au GLP-1 une insuline de base.
Niveau 4: insulinothérapie
Si les objectifs glycémiques ne sont pas atteints avec une trithérapie (après 3–6 mois)
Ajouter ou augmenter l’insuline! Pas d’ACOs supplémentaires!
- Insuline de base (injection 1 fois par jour)
- Insuline co-formulée = insuline mixte = Ryzodeg (injection 2x par jour)
- Insuline bolus de base (injection 4 x par jour).
Choix du nombre d'injections en fonction du niveau d'HbA1c ou du degré de déréglage. L'objectif du diabétologue est d'éviter les bolus de base. En cas d'augmentation de l'HbA1c (HbA1c > 8,5%), envisager à temps l'insuline de base, qui permet souvent de stabiliser le diabète sur une longue période.
3.3.1. Antidiabétiques oraux (ADO)/antidiabétiques non insuliniques
1. Metformine (Glucophage®, médicaments génériques)
- Améliore la résistance à l’insuline, inhibe la gluconéogenèse hépatique. Antidiabétique oral avec les meilleures données disponibles, neutre sur le plan pondéral, pas d’hypoglycémies
- Posologie: en raison des effets indésirable gastro-intestinaux (diarrhée), dosage progressif: 500 mg avant le souper, augmenter par 500 mg tous les 4–5 jours. Dose d’entretien et dose cible habituelles : 2 x 1 g. Au-delà de 2 g/jour, on obtient rarement une amélioration
- Ajustement de la dose: en cas d’insuffisance rénale avec une clairance de la créatinine
< 30 ml/min, cesser la metformine, si la clairance est de 30–45 ml/min réduire la dose (par ex. diviser par deux) et contrôle régulier de la fonction rénale (tous les 3 mois) (30)
Attention: Informer les patients d’interrompre le traitement avec la metformine en cas de diarrhée/d’absorption de liquide réduite, de vomissement ou de fièvre (risque d’acidose lactique) - Remarque: le traitement à long terme par la metformine peut provoquer une carence en vitamine-B12 (due à l’absorption réduite) (cave: risque de mauvaise interprétation de neuropathie diabétique!). Des contrôles occasionnels du taux de la vitamine B12 (–> mediX LD Carence en vitamin B12) peuvent être utiles (11, 31).
2. Inhibiteurs du SGLT-2
- La dapagliflozine (Forxiga®), la canagliflozine (Invokana®, Vokanamet®), l’empagliflozine (Jardiance®, Jardiance Met®) et l‘ertugliflozine (Steglatro®) inhibitent la réabsorption du glucose et augmentent l'excrétion urinaire du glucose.
Dosages: dapagliflozine 5–10 mg, empagliflazone 10 mg (l'augmentation de la dose à 25 mg n'apporte pas d'avantage glycémique, mais augmente les effets indésirables) - Chez les diabétiques souffrant d'une maladie cardiovasculaire athéroscléreuse, réduction de l'insuffisance cardiaque, de la mortalité cardiaque et de la mortalité totale. Effets néphroprotecteurs avec augmentation de l'espérance de vie chez les patients souffrant d'insuffisance rénale chronique (même sans diabète) (48)
- Chez les diabétiques sans maladie cardiovasculaire ou rénale
- Avantages: perte de poids (env. 5 kg), faible baisse de la tension artérielle (env. 4/2 mmHg)
- Indication: bien adapté aux patients souffrant de maladie coronarienne, notamment d’insuffisance cardiaque
- Insuffisance rénale: en dessous d'un DFG de 15 ml/min, seule la canagliflozine a une indication, au-delà, tous les inhibiteurs du SGLT-2 peuvent être utilisés
- Effets secondaires/désavantages
- Infections urinaires légèrement et risque d'infection génitale (mycose) nettement accrus (autour de 10 %), surtout chez les femmes
- Attention: une acidocétose normoglycémique a été observée sous inhibiteurs du
SGLT-2 en cas de diabète de type 1 (–> administration en cas de diabète de type 1 uniquement par un diabétologue). En cas de diabète de type 2, faire une pause en cas de diarrhée, de diminution de la consommation de liquide, de vomissements, de fièvre.
3. Agonistes des récepteurs du GLP-1
|
Ingrédient |
Nom de marque |
Intervalle d‘injection |
Disponibilité |
|
Sémaglutide
|
Ozempic |
Hebdomadaire s.c. |
Contingenté, pas de nouvelles prescriptions |
|
Rybelsus |
Quotidiennement p.o. |
Non contingenté |
|
|
Dulaglutide |
Trulicity |
Hebdomadaire s.c. |
Contingenté, pas de nouvelles prescriptions |
|
Tirzépatide |
Mounjaro |
Hebdomadaire s.c. |
Prochainement listé |
- En outre, il existe en combinaison avec l'insuline: Xultophy (liraglutide + insuline dégludec [Tresiba®]), Suliqua (lixisénatide + insuline glargine [Lantus®]). Selon les préférences du patient, l'insuline de base et l'agoniste du GLP-1 peuvent être combinés dans ces préparations.
- Pour l'obésité: Saxenda® (semaglutide pour les jeunes jusqu'à 18 ans et pour les adultes).
Limitation pour Wegovy®- Uniquement en complément d’un régime déficitaire de 500 kcal/jour, de conseils nutritionnels associés et d’une activité physique accrue et documentée (par ex. podomètre) chez les patients motivés (sans antécédents de chirurgie bariatrique et sans chirurgie bariatrique prévue ou imminente) pour la régulation du poids chez des patients adultes avec un IMC ≥ 35 kg/m2 ou en cas d’IMC ≥ 28kg/m2 si des maladies associées supplémentaires liées au poids (prédiabète ou diabète de type 2, hypertension artérielle, dyslipidémie) sont présentes
- Depuis décembre 2024 également autorisé pour un IMC ≥ 27 kg/m2 et une maladie cardiovasculaire confirmée, en complément du traitement standard du diabète.
- En raison de la demande mondiale, les agonistes s.c. du GLP-1 (Ozempic et Trulicity) sont contingentés. Par conséquent,pas de nouvelles prescriptions d’agonistes s.c. du GLP-1 mais plutôt établir le Rybelsus. Au fait, les patients sous agonistes s.c. du GLP-1 pendant des années doivent eux aussi passer au Rybelsus. Dosages : 0,25 mg Ozempic = 3 mg Rybelsus, 0,5 mg Ozempic = 7 mg Rybelsus et 1 mg Ozempic = 14 mg Rybelsus – selon la réponse et la tolérance ajuster la dose.
Important: pour garantir une absorption optimale, prendre le médicament à jeun au moins 30 minutes avant tout autre médicament, de préférence le matin entre 4 et 6 heures en allant aux toilettes. - Nouveau: le tirzépatide (Mounjaro®) est un agoniste des récepteurs GIP*-/GLP-1 nouvellement autorisé qui se distingue notamment par une réduction nettement plus importante du poids corporel (51), et en outre, l’effet hypoglycémiant est plus marqué (52).
En raison de l’absence d’expérience à long terme (et de son coût élevé), le tirzépatide doit pour le moment être considéré comme un médicament de réserve. Le passage au tirzépatide peut être envisagé si un contrôle suffisant de la glycémie ne peut pas être atteint sous semaglutide/dulaglutid à dose fixe.
* GIP= peptide insulinotrope dépendant du glucose
Attention: ne pas combiner les agonistes des récepteurs GLP-1 avec les inhibiteurs de la DPP-4 (voir ci-dessous), car ils ont le même principe d’action!- Avantages: pas d’hypoglycémie, perte de poids (parfois significative), cardio- et nephroprotecteur (44)
- Indication: particulièrement approprié pour les patients obèses (l‘IMC doit être supérieur à > 28 kg/m2) qui souffrent de leur poids et qui ont un risque cardiovasculaire accru; autorisé off-label chez les diabétiques de type 1 (en présence de problèmes avec le poids); en partie, les coûts sont pris en charge des caisses maladie après demande
- Insuffisance rénale: des études montrent une utilisation fiable jusqu’à la dialyse, donc pas de problèmes en cas de fonction rénale réduite (voir schéma ci-dessus)
- Effets secondaires/risques: au début, jusqu’à 30 % de troubles gastro-intestinaux (nausées), un risque légèrement élevé de calculs biliaires et autres maladies de la vésicule biliaire (47).
Attention: chez les patients atteints de rétinopathie diabétique (RD), un examen ophtalmologique doit être effectué avant le début du traitement (et des contrôles ultérieurs), car une RD peut s’aggraver sous traitement par agonistes du GLP-1 (50) - Désavantages: injection sub-cutanée 1 x/semaine, coûts élevés.
4. Les inhibiteurs de la DPP-4 (gliptines)
- Les gliptines inhibent la dipeptidylpeptidase qui, entre autres, inactive l’incrétine GLP-1, qui est sécrétée à la suite de l’ingestion d’aliments et favorise la sécrétion d’insuline en fonction de la glycémie. En cas de glycémie normale, il n’y a pas de stimulation de la sécrétion d’insuline.
Attention: ne pas combiner les inhibiteurs de la DPP-4 et les agonistes des récepteurs du GLP-1, parce qu’ils ont le même principe d’action! - Médicaments: sitagliptine (Januvia®), vildagliptine (Galvus®), linagliptine (Trajenta®), saxagliptine (Onglyza®)
- Avantages: peu d’effets indésirables. Les gliptines peuvent être pris par voie orale, n’entraînent pas d’hypoglycémies et sont neutres au point de vue du poids. Elles peuvent être utilisées en cas d’insuffisance rénale avec adaptation de dose (pas nécessaire pour la linagliptine)
- Indication: bien adaptées aux patients avec insuffisance rénale, en surpoids/obèse et lorsqu’il faut éviter des hypoglycémies
- Contre-indications: hépatopathie (pour la vildagliptine)
- Désavantages: la baisse de l‘HbA1c est plus faible que sous les agonistes des récepteurs GLP-1, donc agonistes de récépteurs GLP-1 sont préférés. Pas d’effets positifs sur les événements cardiovasculaires dans les études de point final.
5. Sulfonylurées
- Stimulation des cellules bêta. L'efficacité des sulfonylurées diminue généralement au cours du traitement. C'est pourquoi elles ne conviennent que partiellement à la monothérapie à long terme du diabète de type 2, mais sont généralement bien efficaces au cours des premières années. Elles ne sont plus recommandées dans les directives révisées 2023 de la SSED, mais le sont toujours dans les directives 2024 de l'ADA, car elles constituent un traitement efficace et bon marché
- Gliclazide (Diamicron® et générique Gliclazide): seule sulfonylurée à utiliser. Des études de point final indiquent des effets microvasculaires favorables; également utilisable en cas d'insuffisance rénale jusqu'à un DFG > 30 ml/min. Le risque d'hypoglycémie est faible
- Dosage: la dose initiale est de 30–60 mg/j, 1 x par jour sous forme de préparation retard. La dose d'entretien est de 1 à 3 comprimés par jour (4), pris en une seule fois (le matin!). Dose journalière maximale: 120 mg
- Effets secondaires: surtout des hypoglycémies et prise de poids
- Ne pas recommandés sont
- Le glibenclamide (Daonil®, Euglucon® et génériques) (13)
- Le glimépiride (Amaryl® et génériques).
6. Glinides
- Répaglinide (NovoNorm®). Principe d’action smiliaire à celui des sulfonylurées, mais début d’action plus rapide et durée d’action plus courte que les sulfonylurées
- Régime de prise: time to eat, time to treat
- Indication: pour les patients avec insuffisance rénale sévère en raison de leur courte demi-vie; les glinides ne devraient être prescrits par le diabétologue que dans de rares cas. Ils ne sont plus recommandés dans les directives de la SSED de l’année 2023
- Effets secondaires: hypoglycémies
- Désavantages: prise à chaque repas, donc mauvaise compliance.
3.3.2. Insulinothérapie (3, 6, 8, 18,19)
Indication
- Complément préféré à la metformine, aux SGLT2 et GLP-1
- En cas de symptômes de carence en insuline (perte de poids, mauvais état général)
- HbA1c > 8,5 %: envisager l‘insuline de base, recommandé en cas d’ HbA1c > 9 %
- Chez les femmes enceintes (qu’il s’agisse d’un diabète préexistant ou gestationnel).
En général
- Prescrire des aiguilles courtes (4–6 mm)
- Toutes les insulines sont vendues en boîtes de 5. Attention lors de la prescription: les stylos préremplis (= Flextouch, Solostar) sont la règle, comparés aux ampoules (Penfill) pour les patients avec stylos en métal.
Schémas thérapeutiques à l‘insuline
Insuline de base
- En cas de diabète insuffisamment contrôlé sous trithérapie, ajout d’une insuline à longue durée injectée une fois par jour
- Début en général avec Levemir® ou Lantus® ou bien Abasaglar®, alternativement avec les insulines de base plus chères Tresiba® ou Toujeo®
- Dosage: commencer avec 10 U (év. plus chez les personnes en surpoids) 1 fois par jour, augmenter par 2 U tous les 2 jours jusqu’à ce que la glycémie à jeun soit < 8 mmol/l, idéalement 6–7 mmol/l.
Cave: ne pas augmenter davantage une dose d’insuline de base d‘env. 1/3 du poids corporel! Dans ce cas, ajouter de l’insuline en bolus (soit sous forme d’insuline mixte, soit sous forme de schéma bolus de base). Des doses élevées d’insuline de base n’abaissent pas suffisamment la glycémie pendant la journée et ne mènent qu’à une prise de poids supplémentaire. - Remarques
- Tresiba® ou Toujeo® à action ultra-longue peuvent être prescrits si des hyperglycémies matinales surviennent malgré Levemir/Lantus/Abasaglar® dosés ou lorsque la glycémie augmente pendant la nuit ou quand le patient a besoin de soins à domicile (injection d’insuline pas possible avant le repos au lit), car Tresiba® et Toujeo® peuvent être administrés à tout moment (indépendamment du temps grâce à leur longue demi-vie)
- Insulatard® est instable et n’est pratiquement plus utilisé hors la grossesse
- Awigli® : Insuline à longue durée (avant la mise sur le marché) administrée une fois par semaine
Coût plus élevé et risque d’hypoglycémie plus important. Le domaine d’application est encore en cours de discussion.
- Dosage: commencer avec 10 U (év. plus chez les personnes en surpoids) 1 fois par jour, augmenter par 2 U tous les 2 jours jusqu’à ce que la glycémie à jeun soit < 8 mmol/l, idéalement 6–7 mmol/l.
Insulines mixtes = insulines co-formulées
- Si le diabète reste insuffisamment contrôlé avec de l’insuline de base dosée, il faut ajouter de l’insuline bolus, le plus simplement deux fois par jour sous forme d’insuline co-formulée
- Conditions: déroulement très régulier de la journée avec des repas réguliers et de composition relativement constante, c’est-à-dire les patients âgés ou habitant dans une maison de retraite. Ne pas utiliser chez les patients plus jeunes en raison du manque de flexibilité!
- Dosage: l’injection avant les 2 repas principaux. Dose du matin: couvre le petit-déjeuner et le dîner, est adapté en fonction du taux glycémique avant le souper. Dose du soir: couvre le souper et la nuit, est ajusté en fonction de la glycémie à jeun. Si le patient mange surtout un menu à midi, l’injection peut être faite à midi et le soir ou bien le matin et à midi
- Principal représentant = Ryzodeg® contient de l’insuline aspartate (30 %) et de l’insuline dégludec (70 %). Exemple: 15 U Ryzodeg = 5 U d’insuline aspartate et 10 U d’insuline dégludec. Rarement utilisé: Humalog Mix (Humalog combiné avec insulatard [instable])
- Dosage basé sur la taille du repas, par ex. avec 12 U avant le petit-déjeuner et 10 U avant le souper, puis augmenter la dose en fonction de la glycémie mesurée par paliers de 4 U.
- Pour établir la dose, un profil glycémique journalier est effectué (mesure de la glycémie avant le petit-déjeuner, le dîner et le souper); dès que la dose appropriée est trouvée, la fréquence des mesures peut être réduite (par ex. une fois tous les 10 jours ou seulement l’HbA1c).
Thérapie par bolus de base
- Se compose d’insuline à action rapide aux repas principaux et d’insuline de base (injections
4 x par jour) - Flexibilité maximale, mais aussi complexité maximale
- Le traitement préexistant (metformine, agoniste du GLP-1, inhibiteur du SGLT-2) est maintenu
- A cause des mesures fréquentes de la glycémie, une CGM est toujours proposée (Freestyle libre ou Dexcom, voir ci-dessous)
- Indication: en cas de diabète de type 2 si les objectifs thérapeutiques ne peuvent pas être atteints autrement
- Désavantages: risque d’hypoglycémie maximal.
⇒ Insulines en bolus: insuline aspartate (Novorapid®, Fiasp®), insuline lispro (Humalog®, Lyumev®), insuline glulisine (Apidra®)
- Durée d‘action: 2–5 h. Toutes les insulines ont une courbe d’action similaire et sont aussi efficaces les unes et les autres
- Fiasp® et Ljumjev® ont une action ultra-rapide, environ 5 minutes plus rapide que Novorapid® ou Humalog ®. Sont parfois prescrits pour les diabétiques de type 1 pour lesquels un intervalle de 15 minutes entre l’injection et le repas est important.
⇒ Insulines de base
- Insulines basales de 2ème génération = durée d’action 24 h, sont le détémir (Levemir®), la glargine (Lantus®, Abasaglar®)
- Tous aussi bons, seul l’entreprise est chaque fois différente (Novonordisk vs Sanofi).
- Insulines basales de 3ème génération = durée d’action ultra-longue, env. 48 h, sont Tresiba® et Toujeo®
- Ultra-stable, moins d’hypoglycémies.
|
Dosages d‘insuline |
|
En cas de diabète de type 2
En cas de diabète de Type 1 |
CGMS = continuous glucose measuring devices
- Proposés à tous les patients recevant des injections d’insuline 4 foix par jour (schéma bolus de base) et remboursés par les caisses-maladie (pour les injections moins fréquentes, possibilité de payer soi-même)
- Avantages
- L’utilisateur ne voit pas seulement la glycémie actuelle, mais aussi une flèche indiquant la tendance (croissante, décroissante, stable), ce qui aide à prendre des décisions (par ex. une glycémie élevée avec une flèche de tendance décroissante peut être observée et ne pas être corrigée, une glycémie normale avec tendance croissante peut, selon le cas, être corrigée)
- Pas de mesures capillaires douloureuses, celles-ci n’étant nécessaires qu’en cas d’erreur présumés du SGMS (par ex. glycémie basse signalée sans symptômes d’hypoglycémie).
- Désavantages
- Timelag: le CGMS mesure le glucose par voie sous-cutanée et non par voie capillaire, c'est pourquoi il est en retard sur le glucose sanguin réel: au quotidien, les avantages en termes de confort et de flèche de tendance l'emportent sur cet inconvénient.
⇒ Les CGMS suivants sont disponibles
- Freestyle libre
- Freestyle libre 2: avec fonction d’alarme pour l’hypo- et l’hyperglycémie
- Freestyle libre 3: comme le 2, mais plus petit et transmission en temps réel sur le portable (pas besoin de scanner).
- Dexcom G7: mêmes fonctions que le Freestyle libre 3, forme et taille semblables.
3.3.3. Traitement d’urgence de l‘hypoglycémie
- Baqsimi® est un glucagon sous forme de spray nasal qui peut être administré aux patients inconscients. Il s’agit d’une administration unique par pompe et remplace l’ancien GLUCAGEN Novo Hypo-Kit qui devait d’abord être mélangé, puis administré par voie i.m. (administration plus simple)
- Procédure: voir mediX Urgences au cabinet médical: hypoglycémie.
3.4. Contrôle et traitement des maladies associées
1. Réduction de la tension artérielle
- Antihypertenseurs de 1er choix
- Inhibiteurs de l’ECA ou bloqueurs AT-II; des diurétiques à faible dose (thiazides, chlorthalidone) (24) peuvent être ajoutés, après des agonistes du calcium, des diurétiques de l’anse, des alpha-bloquants
- Les bêtabloquants ne doivent être utilisés qu’en cas d’indication cardiaque.
- Objectifs de pression artérielle
- Chez les patients de 65 ans et moins, viser un objectif de tension artérielle ≤ 130/80 mmHg si le traitement est toléré; mais pas < 120 mmHg systolique
- Chez les patients de plus de 65 ans, viser un objectif de TA ≤ 140/80 mmHg si le traitement est toléré. Ces objectifs doivent être adaptés si nécessaire chez les patients fragiles et/ou très âgés (≤ 150/90 mmHg).
Plus d’informations sur le traitement antihypertenseur –> mediX GL Hypertonie.
⇒ Remarque: les diabétiques sans hypertension artérielle mais avec une microalbuminurie doivent également recevoir des inhibiteurs ECA (néphroprotection).
2. Traitement hypolipémiant
- mediX recommande en principe aux diabètiques de suivre un traitement par statine à dose fixe (stratégie du „fire and forget‟)
- Si la stratégie treat-to-target est choisie comme alternative, les recommandations suivantes s’appliquent
- Des statines pour tous les diabétiques en prévention primaire > 40–75 ans –> valeur cible du LDL: < 1,8 mmol/l
- Les diabétiques de type 2 avec des lésions des organes terminaux ou au moins trois autres facteurs de risque cardiovasculaire font partie du groupe à haut risque. Chez eux il faut viser une valeur cible du LDL < 1,4 mmol/l. Cela vaut également pour les diabétiques de type 1 si sont déjà présents des lésions aux organes terminaux (35).
⇒ Pour plus d’informations sur le traitement de l’hyperlipidémie, des valeurs cibles du LDL et leur évaluation critique, voir mediX GL Hyperlipidémie.
3. L‘aspirine (AAS)
- L’administration en prévention primaire n’est plus recommandée (3, 22, 23, 46)
- L’AAS n’est recommandée par la SSED (3) que pour la prévention secondaire en cas de maladie cardiovasculaire avérée.
mediX ne recommande pas l’administration générale d‘aspirine chez les diabétiques. L’AAS peut être envisagée chez les patients à haut risque et après l’évaluation clinique.
4. Détermination de NT-proBNP comme test de dépistage de l‘insuffisance cardiaque chez les patients asymptomatiques
- Les recommandations actuelles de la SSED se prononcent en faveur d’une mesure dépistage de routine du NT-proBNP au moins une fois par an, afin de détecter précocement une insuffisance cardiaque comme maladie secondaire au diabète sucré, même chez les patients asymtomatiques. Les études sur lesquelles s’appuient ces recommantions n’étayent toutefois en aucun cas cette affirmation
- Chez les patients symptomatiques, il convient d’exclure une insuffisance cardiaque (voir mediX LD Insuffisance cardiaque)
- Les caisses maladie ne remboursent pas les déterminations régulières du NT-proBNP
- Conclusion: selon les données actuelles, le dosage de routine du NT-proBNP chez les patients atteints de diabète sucré n’apporte aucun bénéfice supplémenaire, tout en générant des coûts en partie non remboursables.
Examens de contrôle pour réduire les complications
1. Rétinopathie diabétique
- Diabète de type 1: contrôle oculaire 1 fois par an ou tous les 2 ans (la première fois après
5 ans au plus tard) - Diabète de type 2: la première fois au moment du diagnostic, en l’absence de rétinopathie tous les 2 ans, en présence de rétinopathie au moins 1 fois par an ou sur recommandation de l’ophtalmologue
- Pour les deux formes: contrôle immédiat en cas de détérioration de l’acuité visuelle (en cas de fortes variations de la glycémie, il s’agit le plus souvent de troubles passagers de l’accomodation: effet d’osmose. Ne pas prescrire/adapter des lunettes!)
- Viser un bon contrôle de la tension artérielle et de la glycémie.
⇒ Présentation Contrôles ophtalmologiques.
2. Néphropathie diabétique (3, 25)
- La microalbuminurie est considérée comme premier signe de néphropathie
- Evaluation: ratio albumine/créatinine d’une urine spontanée au cabinet: on parle de microalbuminurie en cas de > 30 mg/g dans 2 tests sur 3 en 4–6 mois.
A noter: fausse augmentation de l’excrétion d’albumine en cas d’activité physique, d‘infection, de fièvre, d’insuffisance cardiaque, d’hyperglycémie nette prolongée, de menstruation, d’hypertension non contrôlée.
- Evaluation: ratio albumine/créatinine d’une urine spontanée au cabinet: on parle de microalbuminurie en cas de > 30 mg/g dans 2 tests sur 3 en 4–6 mois.
- Tous les patients présentant une microalbuminurie devraient prendre un inhibiteur de l’ECA ou un bloqueur AT-II
- Inhibiteurs du SGLT-2: sont recommandés chez les patients adultes souffrant d'insuffisance rénale chronique (même sans diabète de type 2) avec la limitation suivante
- DFGe de 25–75 ml/min/1,73 m2 et
un quotient d'albumine et de créatinine dans l'urine de > 20 mg/mmol (> 200 mg/g) - L'inhibiteur du SGTL-2 doit être administré en plus d'un ECA ou d'un sartan en cas d'UACR > 20 mg/mmol ou si ceux-ci sont contre-indiqués ou doivent être interrompus en raison d'une intolérance.
- DFGe de 25–75 ml/min/1,73 m2 et
- Chez les patients qui présentent une albuminurie ≥ 30 mg/d malgré un traitement par inhibiteur de l'ECA et par inhibiteur du SGLT2, la finirénone doit être administrée conformément à la limite pour réduire le risque de progression.
Limitation- Taux de potassium sérique ≤ 5 mmol/l
- Maladie rénale chronique depuis au moins 3 mois
- DFGe de 25–59 ml/min/1,73m2 et un quotient d’albumine et de créatinine dans l’urine de
> 30 mg/g ou DFGe de 25–75 ml/min/1,73m2 et un quotient d’albumine et de créatinine dans l’urine de 300 mg/g - Prétraitement avec une dose maximale autorisée et tolérée d'un inhibiteur de l'ECA ou d'un bloqueur AT, en combinaison avec des inhibiteurs du SGLT2 uniquement chez les patients ayant un DFGe de 25–59 ml/min/1,73m2et un quotient d'albumine et de créatinine dans l'urine > 300 mg/g.
- Depuis 05/2024, il existe également une première preuve de l'effet néphroprotecteur et de la réduction de la protéinurie chez les patients atteints de diabète de type 2 et de CKD par l'administration de semaglutide
- Viser un bon contrôle du diabète et de la tension artérielle
- Examen de l‘urine: mediX ne recommande pas d’examen urinaire de routine pour les infections urinaires chez les patients asymptomatiques. Une infection urinaire asymptomatique ne doit pas être traitée, même en cas de diabète.
Dépistage de la microalbuminurie
- Diabète de type 1: tous les ans (la première fois après 5 ans au plus tard)
- Diabète de type 2: tous les ans (la première fois au moment du diagnostic)
Remarque: en cas de microalbuminurie avérée, un contrôle annuel de la protéinurie est indiqué.
Alternative: il est également justifié de procéder à un dépistage exclusivement chez les patients avec d’autres facteurs de risque cardiovasculaires et rénaux, à condition que ceux-ci sont prêts à contrôler plus strictement les facteurs de risque en présence d’une microalbuminurie.
3. Neuropathie diabétique (28)
- La polyneuropathie diabétique est hétérogène e se présente sous diverses formes cliniques (peut également être focale, asymétrique). La plus fréquente forme est la polyneuropathie distale symétrique, mais il convient de rechercher aussi les symptômes d’une polyneuropathie autonome (tachycardie au repos, intolérance à la performance, hypotension orthostatique, constipation, gastroparésie, dysfonction érectile)
- En général, la polyneuropathie diabétique est un diagnostic d’exclusion et ne nécessite pas d’examens spécifiques.
Remarque: en cas de polyneuropathie sévère, penser à d‘autres causes et les exclure (par ex. carence en vitamine B12, VIH, hypothyroïdie, anamnèse d’alcool, insuffisance rénale).
Examen neurologique
- Sensibilité de surface: monofilament côté plantaire métatarsien 1–2, côté plantaire distal sur le gros orteil (jamais sur les zones cornées). Le monofilament est fiable même avec l‘age
- Sensibilité profonde: réflexes (RTR, RA), sens de la position, vibration (norme
≥ 5/7, pathologique ≤ 4/8) au niveau du rayon I de l’articulation de base médiale.
Remarque: même chez les personnes en bonne santé de plus de 70 ans, le sens du réflexe achilléen et de vibration peuvent être absents au niveau bimalléolaire.
–> Orientation vers le neurologue si- Dominent les déficits moteurs au lieu des déficits sensitifs
- La symptomatologie évolue rapidement ou progresse (malgré un bon état métabolique)
- La symptomatologie débute aux membres supérieurs.
A noter: toutes les polyneuropathies associées au diabète ne sont pas des polyneuropathies diabétiques.
4. Contrôle des pieds
- Contrôle 1 fois/an, plus fréquemment chez les diabétiques mal équilibrés. A chaque consultation, se renseigner sur les pieds
- Observer
- La peau: couleur, turgescence, rhagades, formation d’ampoules, durillons, hémorrhagies sous-cutanées
- Les chaussures: assez larges, plates?
- L‘état du pouls
- Les hyperkératoses et formations de cals
- Les lésions guéries aux pieds, hypo- ou anhidrose
- Les signes d’infection bactérienne et/ou mycose
- Les déformations du pied (par ex. arthropathie de Charcot, orteils en marteau, orteils en griffe)
- Les ulcères du pied avec indication de la localisation, de l’étendue et de l’infection concomitante.
- Mesures à prendre
- Laver les pieds chaque jour, prendre une douche; les bains de pieds sont plutôt déconseillés en raison du ramollissement, température de l’eau pas au-dessus de 30 degrés, toujours bien sécher les pieds (ne pas utiliser de foehn) et appliquer une crème neutre (huile d’amande, mousse Allpresan, Dexeryl etc.)
- Chaussures: bien secouer avant de les mettre (éliminer les corps étrangers)
- En cas de desquamation (l‘hyperkératose est un signe majeur de la neuropathie diabétique: le patient ne transpire plus), par ex. Excipial® 10 % d’urée (pas de pommades contenant des salicylates ou Allpresan® mousse pour pieds)
- Raccourcir les ongles uniquement avec des limes en carton ou avec Maniquick (ponceuse adaptée)
- Traiter systématiquement les mycoses. Exception mycose des ongles –> voir mediX GL Onychomycose
- Les patients devraient se rendre tous les 3 mois chez la podologue médicale, car 70 % des patients ne sont plus capables d’évaluer leurs pieds en raison d’une détérioration de l’acuité visuelle.
Remarque: la podologie est remboursée par l’assurance de base s’il y a un ulcère ou une neuropathie, sinon uniquement par l’assurance complémentaire.
- En cas de malposition, de callosité, de points de pression: traiter à temps avec des semelles orthopédiques.
- Traitement de la polyneuropathie distale
- Bien contrôler le diabète, indication à l‘insulinothérapie
- Douleurs superficielles: traitement local avec capsaïcine 0,075 % 4 fois/jour. Pommade à la capsaïcine (0,025–0,1 %), soulagement de la douleur prouvé en cas de polyneuropathie (28), mais risque d’effets secondaires irréversibles (par ex. troubles de la sensibilité) (3, 26).
mediX ne raccomande pas cette substance pour les diabétiques! - Douleurs profondes: des antiépileptiques (38, 39) comme la gabapentine (p. ex. Neurontin®, génériques) 900–3’400 mg (titrer) (27), la prégabaline (Lyrica®), la duloxetine (Cymbalta®). Elles ont toutes à peu près la même efficacité et doivent être choisies selon leur profil d’effets secondaires et leur comorbidité.
Médicaments de réserve: antidépresseurs tricycliques comme l’imipramine (Tofranil®) 25–75 mg, l’amitriptyline (Saroten®) 25–75 mg, la clomipramine (Anafranil®) 25–150 mg. - Ev. essai thérapeutique avec mit Dafalgan® le soir.
- Observer
5. Contrôle cardiologique
- Uniquement en cas d’indices anamnestiques de symptômes cardiaques, pas de routine.
3.5. Diabète et conduite automobile
- Pour une première immatriculation ou un maintien de celle-ci en tant que conducteur de véhicule à moteur, les conditions suivantes doivent être remplies chez les diabétiques
- Pas de séquelles diabétiques importantes pour la conduite (par ex. acuité visuelle insuffisante, limitation du champ visuel, neuropathie ou maladies cardiovasculaires entravant la conduite du véhicule)
- Pas d’hyperglycémie importante, en particulier pas d’augmentation de la glycémie accompagnée de symptômes généraux ayant des répercussions sur la capacité de conduire
- En outre, le risque individuel d’hypoclycémie doit être déterminé en fonction du type de traitement choisi et de la perception de l’hypoglycémie (voir tableau 3).
Tableau 3: risque d’hypoclycémie et mesures à prendre chez les conducteurs du 3e groupe médical (d’après [40])

Insuline de base analogue: insuline analogue Detemir/Levemir®, insuline glargine/Lantus® ou Degludec/Tresiba®; glinides: Starlix®, Novonorm®; gliclazide:Diamicron®, score de Clark adapté à la Suisse –> voir directives SSED (40)
Des informations détaillées se trouvent dans les directives de la SSED
SSED: Directives concernant l’aptitude et la capacité à conduire lors de diabète sucré (2017); aide-mémoire pour les conducteurs avec diabète.
3.6. Diabète gestationnel
Diagnostic
- Dépistage chez toutes les femmes enceintes entre la 24e et la 28e semaine de grossesse, à partir de la 12e semaine de grossesse en cas de risque élevé (antécédents familiaux de diabète, st. après diabète gestationnel, origine ethnique, IMC > 30 kg/m2)
- Glycémie à jeun (8 h à jeun): < 4,4 mmol/l (plasma), le diabète gestationnel est exclu
- Glycémie à jeun ≥ 5,1 mmol/l –> le diabète gestationnel est assuré (sans test oral de tolérance au glucose TOTG!)
- Glycémie à jeun 4,4–5,0 mmol/l –> effectuer un TOTG 75 g –> en cas de glycémie
1 h ≥ 10 mmol/l et/ou 2 h ≥ 8,5 mmol/l –> le diabète gestationnel est confirmé (1) - Réalisation du TOTG 75 g: 8 h à jeun, la femme enceinte ne doit pas être physiquement active pendant le test et ne doit rien manger
- La détermination de l‘HbA1c n’est pas pertinente pendant la grossesse, car ce sont surtout les pics postprandiaux de la glycémie qui sont responsables de l’évolution d’une macrosomie.
Thérapie
- Le régime alimentaire suffit chez 70–80 % des femmes enceintes; sinon: en cas de glycémie à jeun élevée, Insulatard (Levemir®/Lantus® également possible, mais plus cher), en cas de glycémie postprandiale élevée Novorapid®. Pas d’antidiabétiques orales!
Suivi
- 6–8 semaines après l’accouchement ou après le sevrage: plasmaglucose à jeun et/ou TOTG 75 g et/ou HbA1c.
Pronostic
- Le diabète gestationnel disparaît d’habitude à la fin de la grossesse (dépend de l’IMC et des valeurs de la glycémie). Les femmes ont cependant un risque de 25–60 % de développer un diabète de type 2 plus tard dans la vie. Il est proposé de retrouver le poids d’avant la grossesse et de faire beaucoup d’exercice.
4. Littérature
- Kerner W, Brückel J: Definition, Klassifikation und Diagnostik des Diabetes mellitus. Diabetologie 2011; 6: 107 S110.
- Bopp M, et al.: Routine Data Sources Challenge International Diabetes Federation Extrapolations of National Diabetes Prevalence in Switzerland. Diabetes Care. 2011; 34(11): 2387–2389.
- Empfehlungen der Schweizerischen Gesellschaft für Endokrinologie und Diabetologie (SGED/SSED) für die Behandlung von Diabetes mellitus Typ 2 (2023).
- Tabák AG, et al.: Prediabetes: a high-risk state for diabetes development. Lancet 2012; 379: 2279–2290.
- Schweizerische Gesellschaft für Endokrinologie und Diabetologie: Messung des HbA1c zur Diagnose des Diabetes mellitus – Stellungnahme der SGED/SSED (2010).
- Borm K, et al.: Erste Behandlungsschritte beim neuentdeckten Diabetes mellitus Typ 2 – praktische Tipps. Schweiz Med Forum 2012;12(48):929–935.
- Management of Hyperglycemia inType2 Diabetes: A Patient-Centered Approach Position Statement of the American Diabetes Association (ADA) and the European Association the Study of Diabetes (EASD). Diabetes Care 2012; 35: 1364-79.
- Philippe J, et al.: Massnahmen zur Blutzuckerkontrolle bei Patienten mit Typ-2-Diabetes-mellitus Consensus statement der Schweizerischen Gesellschaft für Endokrinologie und der Diabetologie (SGED). Schweiz Med Forum 2009; 9(3):50-55.
- UKPDS-Folgestudie – Was folgt für die Diabetestherapie? arznei-telegramm 2009; 40:74-5.
- Duckworth W, et al.: Glucose control and vascular complications in veterans with type 2 diabetes. N Engl J Med. 2009 Jan 8;360(2):129-39.
- Vitamin-B12-Mangel unter Einnahme von Metformin. Arznei-telegramm 2012:43:29-30.
- Mamtani R, et al.: Association Between Longer Therapy With Thiazolidinediones and Risk of Bladder Cancer: A Cohort Study. NCI: Journal of the National Cancer Institute, Volume 104, Issue 18, 19 September 2012, Pages 1411–1421.
- Gangji AS, et al.: A systematic review and meta-analysis of hypoglycemia and cardiovascular events: a comparison of glyburide with other secretagogues and with insulin. Diabetes Care 30 (2007) 389-394.
- Institut für Qualität und Wirtschaftlichkeit im Gesundheitswesen: Glinide zur Behandlung des Diabetes mellitus Typ 2. 4/2009.
- Neues orales Antidiabetikum: DPP-IV-Hemmer Sitagliptin (Januvia®). Arznei-telegramm 2007; 38: 56-7.
- Orales Antidiabetikum Vildagliptin. Arznei-telegramm 2008; 39: 66-7.
- Antidiabetikum Liraglutid (Victoza®) – Plädoyer für die Marktrücknahme. Arznei-telegramm 2012; 43: 64.
- IQWiG-Abschlussbericht: Langwirksame Insulinanaloga bei Diabetes mellitus Typ 2 (2009).
- Holman RR, Thorne KI, Farmer AJ, et al.: Addition of biphasic, prandial, or basal insulin to oral therapy in type 2 diabetes. N Engl J Med 2007 (25. Oktober); 357: 1716-30.
- QWiG-Bericht: Urin- und Blutzuckerselbstmessung bei Diabetes mellitus Typ 2 (2005).
- Stöckli R, Zimmerli L: Hypertonie und Diabetes. Schweiz Med Forum 2009;9(36):626-629.
- AHA: Aspirin and heart disease (aufgerufen 7/2020).
- Low-Dose Aspirin for Primary Prevention of Atherosclerotic Events in Patients With Type 2 Diabetes. A Randomized Controlled Trial. JAMA 2008;300(18):2134-2141. doi:10.1001/jama.2008.623.
- Diuretika und Diabetes mellitus. Arznei-telegramm 2008; 39: 3-4.
- Nationale Versorgungsleitlinie. Nierenerkrankungen bei Diabetes im Erwachsenenalter. 11/2011. http://www.diabetes.versorgungsleitlinien.de/.
- Mason L, et al.: Systematic review of topical capsaicin for the treatment of chronic pain. BMJ 2004;328(7446):991.
- Masche U: Antiepileptika bei neuropathischen Schmerzen. Pharma-kritik. 15/2005.
- Nationale Versorgungsleitlinie Neuropathie bei Diabetes im Erwachsenenalter. 4/2012. http://www.diabetes.versorgungsleitlinien.de/.
- McBrian K, et al.: Intensive and Standard Blood Pressure Targets in Patients With Type 2 Diabetes Mellitus Systematic Review and Meta-analysis. Arch Intern Med. 2012;172(17):1296-1303.
- Lipska KJ, et al.: Use of Metformin in the Setting of Mild-to-Moderate Renal Insufficiency. Diabetes Care 2011; 34(6): 1431–1437. http://www.ncbi.nlm.nih.gov/pmc/articles/PMC3114336/.
- deJager J, et al.: Long term treatment with metformin in patients with type 2 diabetes and risk of vitamin B-12 deficiency: randomised placebo controlled trial. BMJ 2010 (20. Mai); 340: c2181.
- Clar C, et al.: Systematic review of SGLT2 receptor inhibitors in dual or triple therapy in type 2 diabetes. BMJ Open. 2012;2(5).
- IQWiG-Bericht: Dapagliflozin – Nutzenbewertung gemäß § 35a SGB V (2013).
- Scirica BM, et al.: Saxagliptin and Cardiovascular Outcomes in Patients with Type 2 Diabetes Mellitus. N Engl J Med 2013; 369:1317-1326.
- ESC/EAS-Dyslipidämie-Guidelines. Swiss Med Forum. 2020;20(0910):140-148. https://doi.org/10.4414/smf.2020.08464.
- Petrie MC, et al.: Effect of Dapagliflozin on Worsening Heart Failure and Cardiovas-cular Death in Patients With Heart Failure With and Without Diabetes.JAMA.2020;323(14):1353–68.
- Solomon SD, et al.: DELIVER Trial Committees and Investigators.Dapagliflozin in Heart Failure with Mildly Reduced or Preserved Ejection Fraction. N Engl J Med. 2022;387(12):1089–98.
- Nationale Versorgungsleitlinie: Neuropathie bei Diabetes im Erwachsenenalter. 08/2011 (zuletzt geändert 01/2015).
- NICE-Guideline (CG173): Neuropathic pain in adults: pharmacological management in non-specialist settings (7/2019).
- Arbeitsgruppe SGED, SDG, SGRM: Richtlinien bezüglich Fahreignung und Fahrfähigkeit bei Diabetes mellitus (2017).
- Green JB, et al.: Effect of Sitagliptin on Cardiovascular Outcomes in Type 2 Diabetes. N Engl J Med 2015; 373:232-242.
- Jornayvaz FR: Erstbehandlung bei Verdacht auf Diabetes mellitus. Swiss Medical Forum 2015;15(47):1097-1103.
- Marso SP, et al.: Liraglutide and Cardiovascular Outcomes in Type 2 Diabetes. N Engl J Med 2016; 375:311-322.
- American Diabetes Association: Pharmalogic effects of glycemic treatment. Diabetes Care, Volume 43, Supplement 1, January 2020.
- Neal B, et al.: CANVAS Program Collaborative Group:Canagliflozin and Cardiovascular and Renal Events in Type 2 Diabetes. N Engl J Med. 2017;377(7):644.
- US Preventive Services Task Force: Aspirin to prevent cardiovascular disease: preventive medication, 04/2022.
- He L, Wang J, Ping F, et al.: Association of Glucagon-Like Peptide-1 Receptor Agonist Use With Risk of Gallbladder and Biliary Diseases: A Systematic Review and Meta-analysis of Randomized Clinical Trials. JAMA Intern Med.2022;182(5):513–519.
- McMurray JJV, et al.: DAPA-CKD Trial Committees and Investigators. Effect of Dapagliflozin on Clinical Outcomes in Patients With Chronic Kidney Disease, With and Without Cardiovascular Disease. Circulation. 2021 Feb 2;143(5):438-448.
- Echouffo-Tcheugui JB, Perreault L, Ji L, Dagogo-Jack S: Diagnosis and Management of Prediabetes: A Review. 2023;329(14):1206–1216. doi:10.1001/jama.2023.4063.
- Albert SG, Wood EM, Ahir V: Glucagon-like peptide 1-receptor agonists and A1c: Good for the heart but less so for the eyes? Diabetes Metab Syndr. 2023 Jan;17(1):102696. doi: 10.1016/j.dsx.2022.102696. Epub 2022 Dec 28. PMID: 36596264.
- KDIGO 2024: Clinical Practice Guideline for the Evaluation and Management of Chronic Kidney Disease.
- Storz MA, Iraci F: Short-Term Dietary Oatmeal Interventions in Adults With Type 2 Diabetes: A Forgotten Tool. Canadian Journal of Diabetes, June 2020.
- Erdmann J: Was Hafertage bewirken können. Deutsche Diabetes Gesellschaft, Diabetes Herbsttagung 2018.
5. Annexe
Tableau 4: les antidiabétiques en survol
|
Antidiabétiques |
Préparations (exemples) |
Avantages |
Désavantages |
|
Médicaments de première ligne bien validés |
|||
|
Metformine |
(Metfin®, Glucophage®) |
Neutres en terme du poids |
Effets secondaires gastrointest. |
|
Insuline |
|
Pas de limite de dose, effet rapide, améliore le profil lipidique |
Monitoring, hypoglycémie, prise de poids, analogues de l’insuline plus chers |
|
Sulfonylurées |
Gliclazide (Diamicron® et génériques), |
Effet rapide, n’utiliser quele gliclazide! |
Prise de poids, hypoglycémie (surtout glibenclamide)
|
|
Médicaments bien validés, (principalement) pour le traitement combiné |
|||
|
Agonistes du GLP-1 |
Liraglutide (Victoza®), |
Perte de poids, cardio- (et néphroprotecteur) |
Injection, |
|
Inhibiteurs du SGTL-2 |
Dapagliflozine (Forxiga®) Canagliflozine (Invokana®, Vokanamet®) |
Perte de poids, |
Risque d’infection génital nettement accru (env.10 %), surtout chez les femmes
|
|
Gliptines (inhibiteurs de la DPP-IV) (aussi en combinaison avec la metformine) |
Saxagliptine (Onglyza®, |
Neutre au niveau du poids |
Coûteux, neutre au niveau cardiovasculaire; adaptation rénale nécessaire (sauf linagliptine), contrôle des valeurs hépatiques pour la vitagliptine
|
|
Antidiabétiques non recommandés |
|||
|
Inhibiteurs de l’alpha-glucosidase |
Acarbose (Glucobay®) |
Neutre au niveau du poids |
Effets secondaires gastrointestinaux, dosage |
|
Pioglitazone |
Actos® |
Améliore le profil lipidique |
Rétention de liquide, prise de poids, risque de fractures, tumeur de la vessie (?), coûteux |
|
Glinides |
Repaglinide (NovoNorm®et génériques), |
En cas d’insuffisance rénale en raison d’une courte demi-vie |
Dosage plusieurs fois par jour, prise de poids, hypoglycémie, coûteux |
Tableau 5: Aperçu des antidiabétiques et leurs limitations
|
Antidiabétiques |
Préparations (exemples) |
Limitations |
|
Médicaments de première ligne bien validés |
||
|
Metformine |
(Metfin®, Glucophage®) |
· Aucun |
|
Sulfonylurées |
Gliclazide (Diamicron® et génériques) |
· Aucun |
|
Insuline |
|
· Aucun |
|
Médicaments (principalement) pour le traitement combiné |
||
|
Agonistes du GLP-1 |
Liraglutide (Victoza®)
|
· En combinaison avec la metformine, une sulfonylurée ou une combinaison de metformine et d’une SU ou de metformine et de pioglitazone, si ces antidiabétiques oraux ne mènent pas à un contrôle suffisant de la glycémie · En combinaison avec l’insuline de base, uniquement chez les patients dont le contrôle de la glycémie est insuffisant sous traitement préalable par metformine et Victoza® Nécessite au moins IMC 28; les médicaments supplémentaires pour la perte de poids ne sont pas remboursés par l’assurance maladie |
|
Dulaglutide (Trulicity®) |
· En combinaison avec la metformine, ou une combinaison de metformine de d’une SU ou de metformine et de pioglitazone si les traitements par metformine ou par les combinaisons respectives de deux substances sont insuffisants · En combinaison avec l’insuline prandiale (à courte durée d’action) +/- metformine, uniquement chez les patients dont le contrôle de la glycémie est insuffisant sous traitement préalable par metformine et Trulicity Nécessite au moins IMC 28; les médicaments supplémentaires pour la perte de poids ne sont pas remboursés |
|
|
Semaglutide (Ozempic®, Rybelsus®) |
· Pour les patients avec diabète de type 2 et seulement dans les combinaisons suivantes si ces antidiabétiques ne mènent pas à un contrôle suffisant de la glycémie · En combinaison à deux avec la metformine ou une sulfonylurée · En combinaison triple avec une combinaison de metformine et de sulfonylurée · En combinaison avec l‘insuline de base avec ou sans metformine Nécessite au moins IMC 28; les médicaments supplémentaires pour la perte de poids ne sont pas remboursés par l’assurance maladie |
|
|
Gliptines (inhibiteurs de la DPP-IV)
|
Saxagliptine (Onglyza®, |
· Uniquement en combinaison avec la metformine, une SU, la pioglitazone ou l’insuline si le traitement préalable par les antidiabétiques oraux ou l’insuline est insuffisant pour le contrôle efficace de la glycémie ou si un des antidiabétiques oraux n’est pas toléré · En tant que trithérapie, uniquement en association avec la metformine et une SU si la metformine et la SU (comme bithérapie) ne mènent pas à un contrôle suffisant de la glycémie Thérapies combinées avec d’autres antidiabétiques oraux –> accord de prise en charge par l’assurance maladie après consultation du médecin de confiance |
|
Sitagliptine (Januvia®, |
· Pour les patients qui ne peuvent pas être suffisament contrôlés avec les AO actuels et/ou l’insuline ou qui ne les tolèrent pas Thérapies combinées avec d’autres AO, sauf SU et/ou l‘insuline –> accord de prise en charge par l’assurance maladie après consultation du médecin de confiance |
|
|
Vildagliptine (Galvus®, |
· Pour les patients qui ne peuvent pas être suffisament contrôlés avec les AO actuels ou qui ne les tolèrent pas · En double combinaison avec la metformine ou une SU ou la glitazone si la metformine ou la SU ou le glitazone seules ne mènet pas à un contrôle suffisant de la glycémie · En triple combinaision avec la metformine et une SU si la double combinaison avec ces substances ne mène pas à un contrôle suffisant de la glycémie · En combinaison avec l‘insuline (+/- metformine) si le régime, l’acitivité physique et une dose fixe d’insuline ne mènent pas à un contrôle suffisant de la glycémie Thérapies combinées avec d’autres AO –> accord |
|
|
Linagliptine (Trajenta®, |
· Pour les patients qui ne peuvent pas être contrôlés suffisamment avec les AO actuels ou qui ne les tolèrent pas · Uniquement en combinaison avec la metformine, une SU, la glitazone ou une combinaison de metformine et une SU si ces AO ne mènent pas à un contrôle suffisant de la glycémie Thérapies combinées avec d’autres AO –> accord de l’assuance maladie après consultation du médecin de confiance |
|
|
Alogliptine (Vipidia®, |
· Uniquement en combinaison avec la metformine, une SU ou l’insuline si le traitement actuel ne mène pas à un contrôle suffisant de la glycémie Thérapies combinées avec d’autres AO –> accord de l’assurance maladie après consultation du médecin de confiance |
|
|
Inhibiteurs du SGLT-2 |
Empagliflozine (Jardiance®, |
· Comme monothérapie chez les patients qui ne peuvent pas être traités avec la metformine · En association avec la metformine seule ou en combinaison avec une SU ou l’insuline, seules ou en combinaison avec la metformine et/ou SU si ces traitements ne mènent pas à un contrôle suffisant de la glycémie Thérapies combinées avec d’autres AO –> accord de l’assurance maladie après consultation du médecin de confiance |
|
Dapagliflozine (Forxiga®) |
· Comme monothérapie si le régime diététique et une activité physique augmentée ne mènent pas à un contrôle suffisant de la glycémie · En association avec des AO (metformine, inhibiteurs de la DPP4, SU) et/ou l’insuline (+/- metformine), si ces traitements ne mènent pas à un contrôle suffisant de la glycémie Thérapies combinées avec d’autres AO –> accord de l’assurance maladie après consultation du médecin de confiance |
|
|
Canagliflozine (Invokana®, |
· Comme monothérapie pour les patients qui ne peuvent pas être traités avec la metformine · En combinaison avec la metformine, les SU (+/- metformine) ou l‘insuline (+/- metformine) si ces traitements ne mènent pas à un contrôle suffisant de la glycémie Thérapies combinées avec d’autres AO –> accord de l’assurance maladie après consultation du médecin de confiance |
|
|
Antidiabétiques non recommandés |
||
|
Alpha-inhibiteurs de la glucosidase |
Acarbose (Glucobay®) |
· Aucun |
|
Pioglitazone |
Actos® |
· Utiliser lorsque les taux HbA1c ne peuvent pas être atteints avec d‘autres AO standard |
|
Glinides |
Repaglinide (NovoNorm® et génériques), |
· Aucun |
6. Mentions légales
|
Cette guideline a été passée en revue en mars 2024 et actualisée en janvier 2025. Editrice Rédaction Auteurs |
Cette guidance a été élaborée sans influence externe, avec la collaboration de tous les réseaux de médecins régionaux mediX et des réseaux de médecins associés. Il n'existe aucune dépendance financière ou de contenu vis-à-vis de l'industrie ou d'autres institutions ou groupes d'intérêts. Sauf indication contraire, ceci s’applique expressément également aux auteurs de cette guidance. Les guidelines mediX contiennent des recommandations d’actions thérapeutiques pour certains types de plaintes ou de situations de traitement. Chaque patient doit cependant être traité en fonction de sa situation individuelle. Les guidelines mediX sont élaborées et contrôlées avec le plus grand soin, mais l’association mediX schweiz ne peut pas garantir l’exactitude – en particulier des indications de dosage. Toutes les guidelines mediX sur Internet sous www.medix.ch L’association mediX schweiz est un regroupement d’un résaux de médecins et de médecins en Suisse. Veuillez envoyer vos réactions à: Copyright: le contenu de cette publication est protégé par les droits d'auteur. La reproduction, le traitement, la diffusion et toute forme d'exploitation requièrent notre accord écrit, sauf si les dispositions légales le permettent sans autorisation. |